Sinustachykardie: Ursachen, EKG, normale Varianten & pathologische Varianten
Die Sinustachykardie ist die häufigste Tachyarrhythmie (Tachykardie). Eine Sinustachykardie ist das Ergebnis einer erhöhten Depolarisationsfrequenz (d.h. einer erhöhten Automatizität) im Sinusknoten. Das bedeutet einfach, dass der Sinusknoten elektrische Impulse mit einer höheren Frequenz als normalerweise abgibt. Ähnlich wie beim Sinusrhythmus ist der Rhythmus regelmäßig mit einer positiven P-Welle in Ableitung II, aber die Herzfrequenz übersteigt 100 Schläge pro Minute.
Obwohl die Sinustachykardie die häufigste Tachyarrhythmie ist, ist es manchmal nicht einfach, sie im EKG zu diagnostizieren. Darüber hinaus sind sich viele Kliniker bezüglich der Auswirkungen einer Sinustachykardie unsicher. Eine entscheidende diagnostische Aufgabe besteht darin, drei Arten von Sinustachykardien zu unterscheiden. Diese Typen unterscheiden sich grundlegend in Bezug auf die Pathophysiologie, Prognose und Behandlung. Diese Arten der Sinustachykardie sind folgende:
- Normale (physiologische) Sinustachykardie: Die Automatizität (Frequenz der spontanen Depolarisationen) im Sinusknoten ist bei körperlicher Aktivität, Stress und Nervosität erhöht. Dies ist auf einen veränderten Tonus im autonomen Nervensystem mit erhöhter sympathischer Aktivität (was zur Stimulation von beta-adrenergen Rezeptoren führt) und verminderter parasympathischer Aktivität zurückzuführen.
- Sinustachykardie im Zusammenhang mit Krankheit und Medikamenten: Eine breite Palette von Krankheiten und Medikamenten kann zu einer Sinustachykardie führen, z.B. Herzinsuffizienz, Lungenerkrankungen (z.B. COPD), Fieber, Infektionen, Anämie, Myokardischämie/Infarkt, Lungenembolie, Phäochromozytom, Hyperthyreoidismus, Hypovolämie, pharmakologische Substanzen (Alkohol, Amphetamin, Kaffee, Anticholinergika, beta-adrenerge Agonisten). Unter all diesen Bedingungen ist die Sinustachykardie lediglich der Ausdruck einer Grunderkrankung oder eines Substanzeffekts, der Beachtung finden sollte. Daher erfordert die Beurteilung einer Sinustachykardie immer, dass jeder dieser möglichen Ursachen nachgegangen wird, da viele von ihnen eine sofortige Behandlung erfordern.
- Inadäquate Sinustachykardie: Wenn alle oben genannten Ursachen ausgeschlossen wurden und die Sinustachykardie ohne bekannte Ursache bestehen bleibt, kann sie als inadäquate Sinustachykardie eingestuft werden. Diese Diagnose kann erst gestellt werden, nachdem alle anderen Ursachen ausgeschlossen wurden. Die inadäquate Sinustachykardie ist vermutlich häufiger als bisher angenommen und kann die Lebensqualität erheblich beeinträchtigen.
Daher zielt das Management einer Sinustachykardie darauf ab, sekundäre Ursachen zu finden, die behandelt werden können und müssen, oder, wenn keine Ursache gefunden werden kann, die Diagnose einer inadäquaten Sinustachykardie zu stellen. Obwohl es keine evidenzbasierten Behandlungsempfehlungen für die inadäquate Sinustachykardie gibt, profitieren Patienten häufig von einer Diagnose, da dies ihr Leiden und ihre Symptome rechtfertigt (Behandlungsalternativen werden nachstehend erörtert).
EKG-Kriterien der Sinustachykardie
Die Sinustachykardie erfüllt alle Kriterien des Sinusrhythmus, besteht aber mit einer Herzfrequenz von >100 Schlägen pro Minute. Somit sind die EKG-Kriterien der Sinustachykardie folgende:
- Regelmäßiger Rhythmus mit einer Herzfrequenz von >100 Schlägen pro Minute.
- P-Welle mit konstanter Morphologie vor jedem QRS-Komplex.
- Die P-Welle ist in Ableitung II positiv.
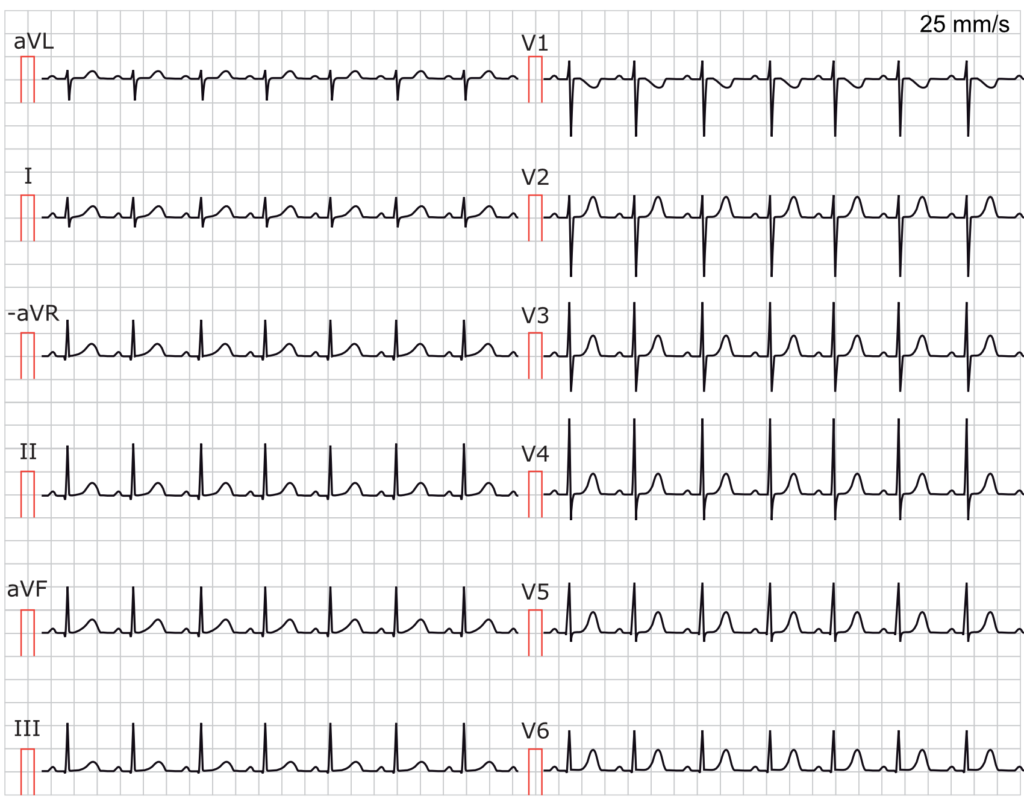
Bemerkenswerte EKG-Eigenschaften der Sinustachykardie
Beachten Sie, dass es bei Herzfrequenzen von mehr als 140 Schlägen pro Minute schwierig sein kann, die P-Wellen von der vorherigen T-Welle zu unterscheiden, insbesondere wenn die Papiergeschwindigkeit 25 mm/s beträgt (die Verwendung von 50 mm/s wird empfohlen). Suchen Sie immer sorgfältig nach der P-Welle, da sie sehr diskret sein kann und nur eine Unregelmäßigkeit der Kontur der T-Welle verursacht. Das Auffinden der P-Welle ist eine Voraussetzung für die Diagnose einer Sinustachykardie.
Im Gegensatz zu vielen paroxysmalen supraventrikulären Tachyarrhythmien (z. B. AVNRT, AVRT oder atriale Tachykardien) tritt die Sinustachykardie nicht plötzlich auf und der Patient kann oft berichten, dass sich das Herzklopfen allmählich beschleunigt. Beachten Sie, dass die Art des Beginns (abrupt oder schrittweise) ein wichtiger Teil des Puzzles ist, um festzustellen, an welcher Art von Arrhythmie ein Patient leidet. Ein plötzlicher Beginn deutet darauf hin, dass die Tachyarrhythmie eine AVNRT, AVRT, atriale Tachykardie, Vorhofflattern oder Vorhofflimmern ist. Es kann sich jedoch auch um eine spezielle Form der Sinustachykardie handeln, die als Sinusknoten-Reentry-Tachykardie (SANRT) bezeichnet wird (siehe unten).
Eine langjährige Sinustachykardie kann im EKG zu ST-Strecken-Senkungen führen. Solche ST-Strecken-Senkungen können überall gesehen werden, am häufigsten jedoch in den Ableitungen V3, V4, V5 und V6. Die ST-Strecke ist in der Regel horizontal oder hochgeneigt. Langjährige Sinustachykardie kann auch eine verminderte T-Wellen-Amplitude im EKG verursachen. Dies zeigt sich in den gleichen Ableitungen, die ST-Strecken-Senkungen anzeigen. Diese ST-Strecken-Senkungen und die verminderte T-Wellen-Amplitude sollten schnell (innerhalb von Minuten) verschwinden, nachdem die Sinustachykardie verschwunden ist. Andernfalls muss man andere Ursachen für eine ST-Strecken-Senkung vermuten (z. B. akute Myokardischämie).
Eine Sinustachykardie mit starker sympathischer Aktivierung hat eine bathmotrope Wirkung auf das Reizleitungssystem. Das bedeutet, dass die Geschwindigkeit der Reizweiterleitung beschleunigt wird. Daher kann die PQ-Zeit leicht (aber nicht signifikant) reduziert sein. Langjährige und schnelle Sinustachykardie hingegen kann den AV-Knoten erschöpfen und eine verlangsamte Reizweiterleitung bewirken, die die PQ-Zeit verlängert (ebenfalls nicht signifikant).
Maximale Herzfrequenz
Es ist oft schwierig, eine Sinustachykardie von anderen supraventrikulären Tachykardien (z. B. Vorhofflattern, AVNRT usw.) zu unterscheiden. Viele dieser Tachykardien neigen dazu, sich mit einer bestimmten Herzfrequenz zu präsentieren. Es gibt eine altersabhängige Obergrenze für die Impulsfrequenz des Sinusknotens. Die maximale Depolarisationsfrequenz im Sinusknoten nimmt mit zunehmendem Alter ab (aufgrund der abnehmenden Empfindlichkeit gegenüber Katecholaminen). Daher kann die Berechnung der individuell erwarteten maximalen Sinusfrequenz dazu beitragen, eine Sinustachykardie von anderen Arrhythmien zu unterscheiden. Jede Tachykardie mit einer Frequenz, die schneller ist als die erwartete maximale Frequenz, ist wahrscheinlich keine Sinustachykardie.
Die maximale Depolarisationsfrequenz im Sinusknoten wird anhand der folgenden Formeln geschätzt:

Beachten Sie, dass die Sinusfrequenz bei maximaler Belastung etwas höher sein kann als in der Schätzung der Formeln. Beachten Sie auch die dritte Formel, die notwendig ist, um die maximale Frequenz bei Patienten zu schätzen, die Betablocker einnehmen (die die Depolarisationsfrequenz des Sinusknotens verringern).
Normwerte des Sinusrhythmus
Die untere Grenze der Herzfrequenz einer Sinustachykardie liegt bei 100 Schlägen pro Minute – dies ist eine willkürliche Zahl, die in Frage gestellt werden kann. Der Hauptgrund dafür ist, dass Beobachtungsstudien (sowohl retrospektive als auch prospektive) und randomisierte kontrollierte klinische Studien gezeigt haben, dass die Assoziation zwischen Herzfrequenz und Mortalität linear ist und die Mortalität bei Herzfrequenzen über 60 Schlägen pro Minute allmählich ansteigt. Darüber hinaus zeigen Studien der letzten Jahre, dass die Ruheherzfrequenz tatsächlich ein starker Prädiktor für die Gesamt- und Herz-Kreislauf-Mortalität ist.
Inadäquate Sinustachykardie
Die inadäquate Sinustachykardie ist eine Erkrankung, bei der eine Sinustachykardie in Ruhe vorhanden ist und die Sinusfrequenz bei körperlicher Aktivität normalerweise übermäßig hoch ist. Die Erkrankung ist seit mehr als sieben Jahrzehnten bekannt, aber viele Ärzte sind sich ihrer immer noch nicht bewusst. Ein großer Teil der Forschung weist darauf hin, dass eine inadäquate Sinustachykardie durch eine erhöhte Automatizität im Sinusknoten verursacht wird. Die Ursache für die erhöhte Automatizität bleibt jedoch schwer fassbar. Theorien deuten auf eine Überempfindlichkeit gegenüber Katecholaminen, Störungen des autonomen Nervensystems usw. hin. Eine inadäqaute Sinustachykardie kann nur diagnostiziert werden, wenn alle anderen Ursachen einer Sinustachykardie ausgeschlossen wurden.
Patienten mit einer Sinustachykardie weisen eine Ruheherzfrequenz von über 100 Schlägen pro Minute auf. Sie neigen auch zu einem übermäßigen Anstieg der Herzfrequenz bei allen Arten von körperlicher Aktivität. Ihre Herzfrequenz während des Schlafes ist höher als die einer durchschnittlichen Person. Aus unerklärlichen Gründen sind Frauen, insbesondere Beschäftigte im Gesundheitswesen, überrepräsentiert. Präsynkopen, Synkopen, Brustbeschwerden, Dyspnoe, Angst und Müdigkeit sind häufige Begleitsymptome.
Es gibt keine eindeutigen Beweise, die auf eine erhöhte Mortalität bei inadäquater Sinustachykardie hindeuten. Dies ist etwas unerwartet, da Tachykardie ein bekannter Risikofaktor für Kardiomyopathie ist (Tachykardie-induzierte Kardiomyopathie). Es ist nicht unwahrscheinlich, dass Personen mit inadäquater Sinustachykardie ein höheres Risiko für Herz-Kreislauf-Erkrankungen haben, aber die Beweise fehlen noch.
Behandlung der inadäquaten Sinustachykardie
Eine inadäquate Sinustachykardie wird mit oralen Betablockern (Bisoprolol 5-10 mg einmal täglich), Kalziumkanalblockern oder Ivabradin behandelt. Ivabradin reduziert die Herzfrequenz durch eine spezifische Hemmung der Funny Channels (If), nutzt also einen anderen Mechanismus als den von Betablockern und Kalziumkanalblockern. Die Verwendung von Ivabradin bei inadäquater Sinustachykardie ist Off-Label-Use. Eine Überweisung an einen Kardiologen sollte in Betracht gezogen werden.
Hohe Ruheherzfrequenz
Wie oben erwähnt, besteht ein starker Zusammenhang zwischen Ruheherzfrequenz und kardiovaskulärer sowie gesamter Mortalität. Das Risiko für Tod und Herz-Kreislauf-Erkrankungen steigt bereits bei Ruheherzraten von über 60 Schlägen pro Minute. Das bedeutet, dass es einen erheblichen Mortalitätsunterschied innerhalb des normalen Referenzbereichs von 50 bis 100 Schlägen pro Minute gibt. Die Studie von Framingham Heart zeigte, dass Personen mit einer Herzfrequenz im höchsten Quintil ein fünfmal so großes Risiko für einen plötzlichen Herztod hatten wie bei Personen im niedrigsten Quintil.
Die Erklärung für diese Feststellung ist höchstwahrscheinlich multifaktoriell, aber es gibt einige klare Ursachen. Eine hohe Herzfrequenz erhöht den myokardialen Sauerstoffverbrauch (aufgrund der erhöhten Arbeitsbelastung) und beeinträchtigt gleichzeitig die Sauerstoffzufuhr. Die Beeinträchtigung der Sauerstoffzufuhr ist auf eine Verkürzung der Diastole bei höherer Herzfrequenz zurückzuführen. Die Koronararterien perfundieren das Herz während der Diastole, was bedeutet, dass eine verkürzte Diastole eine verminderte Myokardperfusion bewirkt. Eine hohe Ruheherzfrequenz ist mit einem signifikant erhöhten Risiko für Bluthochdruck, Arrhythmien, Aortendissektion, koronare Herzkrankheit (ischämische Herzkrankheit), Herzinsuffizienz und plötzlichen Herztod verbunden. Dies gilt sowohl für gesunde Personen als auch für Personen mit einer bestehenden Herzerkrankung.
Behandlung der hohen Ruheherzfrequenz
Es gibt keine evidenzbasierte Behandlung. Bewegung kann bedenkenlos empfohlen werden. Eine Behandlung mit Betablockern wird in der Regel gut vertragen und ein erster Versuch mit Bisoprolol 5—10 mg einmal täglich kann empfohlen werden.
Die Sinusknoten-Reentry-Tachykardie (SANRT) wird durch einen Reentry-Kreislauf verursacht, der sich im oder am Sinusknoten befindet. Sie zeigt sich im EKG als abrupt beginnende Sinustachykardie (in der Regel erfordert dies eine EKG-Überwachung über einen längeren Zeitraum). Eine normale Sinustachykardie hingegen beginnt nicht abrupt, sondern allmählich. Die P-Welle der SANRT ist identisch mit der Sinus-P-Welle.